Правильный заботливый уход облегчает состояние больного, помогает ему в выздоровлении, сохраняет жизнь, поэтому уход считают частью лечения.
- Задачи ухода
- Требования к помещению (изолятору, каюте)
- Санитарная обработка больного
- Приготовление постели и смена белья
- Уход за кожей
- Уход за полостью рта, глазами, ушами, носом
- Кормление больного
- Измерение температуры тела
- Подсчет пульса
- Измерение артериального кровяного давления
- Дыхание
- Промывание желудка
- Инъекции
- Внутривенные инфузии (вливания)
- Компрессы, грелка, пузыри со льдом
- Медицинские банки
- Клизмы
- Катетеризация мочевого пузыря
- Пункция мочевого пузыря
На судне за уход за больным ответственен прошедший медицинское обучение судоводитель или, если таковой отсутствует, старший помощник капитана.
Задачи ухода
Под их руководством и контролем некоторые работы по уходу может выполнять и назначенный для этих целей моряк.
К уходу относятся:
- наблюдение за всеми жизненно-важными функциями,
- раздача лекарств и введение инъекций,
- выполнение медицинских процедур,
- поддержание санитарно-гигиенического режима во время пребывания больного в палате,
- надзор за личной гигиеной больного: умывание, смена нательного белья, перестилание кровати,
- профилактика пролежней,
- кормление тяжелобольных,
- помощь при мочевыделении и дефекации,
- подготовка больного к транспортировке и наблюдение за больным во время транспортировки,
- деонтология – часть этики, регламентирующая нормы поведения при обслуживании больного,
- моральная помощь больному, поддержание его настроения, облегчение мучений.
Боль уменьшают не только лекарства, но и квалифицированный уход, удобное положение больного, своевременная перевязка ран, тепловые и другие процедуры.
Различают общий уход, не зависящий от характера заболевания, и средства специального ухода, применяемые дополнительно в случае определенных заболеваний.
Наблюдаемого больного следует успокоить. Устранить отрицательные эмоции, обеспечить чувство обоюдного доверия. Больной иногда недооценивает тяжести своего состояния. Он озабочен исходом заболевания или последствиями травмы, бывает раздражительным, нетерпеливым. Иной не жалуется на недомогания или скрывает их. Каждому требуется индивидуальный подход. Уход за больным требует терпения, внимательности, чуткости, мягкости, хорошей и быстрой ориентации.
Следует хранить медицинскую тайну, не все рассказывать больному и другим лицам о его состоянии. Ухаживающий за больным обязан придерживаться правил личной гигиены, особенно следить за мытьем рук перед и после выполнения процедур.
Требования к помещению (изолятору, каюте)
Помещение должно быть теплым, хорошо проветриваемым, с хорошим естественным или искусственным освещением. В помещении следует дважды в день – утром и вечером – делать влажную уборку. Пыль вытирать влажной тряпкой.
Для дезинфекции помещения и мебели использовать 1 % раствор хлорамина, 0,5 % раствор осветленной хлорной извести или другие дезинфицирующие материалы. Использовать тряпки, ведра, щетки, маркированные отдельно для помещения и отдельно для туалета. Использованные чистящие средства продезинфицировать, замочив на 60 минут в одном из указанных растворов, затем прополоскать и высушить.
Плевательницы убирают ежедневно. Басоны моют и дезинфицируют сразу после использования. Использованный перевязочный материал сжигают. Чистое и испачканное белье хранят отдельно. Уничтожать мух, насекомых.
Санитарная обработка больного
В случае необходимости обрезать или сбрить волосы. При наличии раны, сбривать в направлении от нее к периферии, чтобы волосы не попали в рану. Затем кожу обмывают теплой водой с мылом, в случае раны протирают спиртом.

При купании больного в ванну напускают сначала холодной, затем горячей воды, чтобы избежать образования пара. Больного нельзя оставлять в ванной без присмотра. Следует помочь ему помыться, следить за его состоянием, пульсом. Предпочтительнее пользоваться душем.
Не купать больных с кровотечениями, страдающих кожными заболеваниями, тяжелыми сердечно-сосудистыми заболеваниями.
Их следует обтирать губкой или материей, смоченной в теплой мыльной воде. Кожу затем протереть разбавленным спиртом или одеколоном. Сначала обтирают обнаженную верхнюю часть тела, вытирают ее насухо и накрывают одеялом, затем таким же образом обрабатывают нижнюю часть тела. Больного переодевают в чистое белье.
Приготовление постели и смена белья
Кровать должна быть удобной, чистой, аккуратной. Постельное белье следует менять во время санитарной обработки больного. Его меняют 1-2 раза в неделю, по необходимости ежедневно. В случае непроизвольного выделения мочи и кала у больного на матрац стелют клеенку. Клеенку можно постелить на простыню, в таком случае поверх нее кладут подстилку.
Во время смены постельного белья больного лучше перенести на носилки, кушетку и т. п. Перестилать постель лежачему больному можно двумя способами. При первом способе чистую простыню по длине до половины скатывают в валик. Затем вынимают подушку, скручивают половину грязной простыни, больной переворачивается или его переворачивают на другую сторону, грязная простыня вытаскивается, чистая простыня полностью расстилается, кладется чистая подушка. Складки на простыне разглаживаются.

Если больной не может переворачиваться, простыню по ширине до половины скатывают в валик. Кровать перестилают вдвоем. Постепенно приподнимают ноги больного, ягодицы. Грязную простыню отодвигают до пояса, стелют чистую. Затем один из стелющих поднимает голову больного, придерживает приподнятую верхнюю часть тела, другой вынимает подушку, удаляет грязную простыню и до конца расстилает чистую. Больного осторожно укладывают на чистую простыню.
При смене нательного белья тяжелобольному, рубашку поднимают к голове, затем, подняв руки больного, ее снимают через голову. При повреждении руки сначала снимают рукав со здоровой руки, затем с больной. Надевают рубашку в обратном порядке и, слегка приподняв руки больного, одевают ее через голову. Следует разгладить складки рубашки на спине.
Уход за кожей
Больного купают один раз в неделю в ванной или под душем.
Тяжелобольному по утрам влажным полотенцем обтирают лицо, шею, руки (их моют также перед и после еды, стула). Протирают кожу подмышечных впадин. Ежедневно обмывают половые органы, область заднего прохода. Ноги моют 1-2 раза в неделю. Волосы расчесывают ежедневно, моют раз в неделю.
У лежачих тяжелобольных быстро образуются пролежни в области крестца, лопаток, локтей, реже других областях. Кожа “отмирает”, появляется розовое пятно, затем глубокая язва, начинается нагноение. В целях профилактики пролежней следует чаще перестилать кровать. Простыня должна быть чистой, ровной, сухой.
Места, где могут образоваться пролежни, следует ежедневно осматривать, 1-2 раза в день протирать разбавленным спиртом, водкой, одеколоном. Несколько раз в день следует изменять положение тела.
Покрасневшую кожу смазывают мазями. При появлении язв их промывают перекисью водорода, накладывают на них повязки с гипертоническим раствором – 10 % раствором пищевой соли и мазью Вишневского.
Уход за полостью рта, глазами, ушами, носом
Тяжелобольным, у которых возникло воспаление слизистой ротовой полости – стоматит, 2 раза в день следует чистить зубы. Рот полощут 0,5 % раствором питьевой соды или слабым раствором калия перманганата розового цвета, ромашковым чаем.
Если больной не в состоянии сам себя обслужить, следует 2 раза в день очистить больному ротовую полость смоченной в упомянутых растворах ватой или марлей. Если рот, язык, губы сохнут, несколько раз в день смачивать их 2 % раствором питьевой соды.
Глаза промывать кипяченой охлажденной водой. Каждый глаз промывать отдельным тампоном. Мыть и чистить следует по направлению от наружного уголка к внутреннему. В случае возникновения инфекции капать лекарства или использовать глазные мази.
Уши моют ежедневно. Марлю смочить в мыльном растворе и прочистить наружный слуховой проход. Капли закапывать в ухо следует повернув голову на здоровую сторону. Ухо на несколько минут затыкают ватным тампоном.
Нос чистят влажным ватным тампоном, вращательными движениями удаляя присохшие корочки. Капли закапывают с помощью пипетки, мази наносят стеклянной палочкой.
Использовать отдельные пипетки и стеклянные палочки для глаз и носа.
Кормление больного
Больного кормят часто, до 5 раз в день, небольшими порциями. Пища должна быть легко усваиваемой, калорийной, свежей. Температура горячих блюд не должна превышать +60 градусов С, а холодных – не ниже +10 градусов С. Диета назначается в зависимости от заболевания. Перед едой больному моют руки. Кормящий также моет руки. Больного укладывают таким образом, чтобы ему удобно было есть. Лежачего больного кормить ложкой. Жидкости и жидкие блюда дают с помощью поильника или небольшого чайничка. Кормить следует медленно, следить, чтобы больной не поперхнулся.
Измерение температуры тела
Температура тела здорового человека относительно постоянна, мало зависит от температуры окружающей среды. При измерении в подмышечной впадине нормальной считается температура 36-36,8 градусов С. В течение суток колебания не превышают 1 градуса С. Благодаря терморегуляции организма сохраняется равновесие между процессами теплопродукции и теплоотдачи. В течение суток самая низкая температура бывает в 3-6 часа утра, а самая высокая в 17-19 часов.
Во время заболевании колебания температуры бывают более значительными. У больных температура может значительно повышаться, иногда отмечается и понижение температуры.
Различают субнормальную температуру (35-36 градусов С), субфебрильную (37-38 градусов С), умеренную (38-39 градусов С), высокую (39-41 градус С). Если температура выше 41 градуса, состояние больного становится крайне тяжелым.
В прямой кишке температура бывает на 0,5-1 градус выше, чем в подмышечной впадине.
Лихорадка – повышение температуры может произойти внезапно, в течение нескольких часов, бывает острой, длящейся около 2 недель, умеренной, длящейся до 45 дней, хронической – более 45 дней.
Температуру измеряют медицинским термометром (максимальным Цельсия), на шкале которого находятся деления от 34 до 42 градусов.
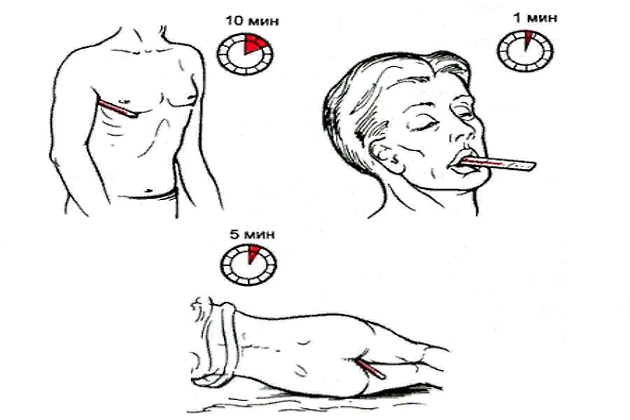
Температуру следует измерять в 6-8 часов утра и в 17-19 часов вечера, в случае тяжелых и некоторых инфекциионных заболеваний – чаще, иногда каждые 1-2 часа. Лежащему или сидящему больному термометр нижним концом кладут в подмышечную впадину, руку больного прижимают к груди. Температуру измеряют в течение 10 минут.
При измерении температуры в прямой кишке больного кладут на бок с подтянутыми ногами. Конец термометра смазывают вазелином, осторожно вводят в прямую кишку и держат в течение 5 минут. После измерения его моют теплой водой и дезинфицируют.
Температуру тела можно определить и по частоте пульса, 72 удара в минуту соответствуют 36,5 градусам С. При повышении температуры на 1 градус С пульс учащается на 8-12 ударов в минуту.
Подсчет пульса
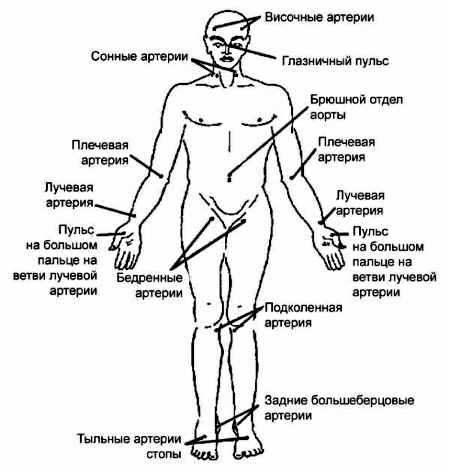
Частота, ритм, наполнение пульса определяют: прощупывая пальцами лучевую артерию над лучезапястным суставом, или сонную, височную, бедренную, некоторые другие артерии.
Проверить пульс на обеих руках (на лучевых артериях). Если он одинаков, подсчитывать на одной руке в течение 1 минуты. Полученное за 30 секунд число удваивают. Частота пульса здорового человека соответствует числу сердечных сокращений. Он ровный, 60-80 ударов в минуту. Во время физических нагрузок, возбуждения, при сердечно-сосудистой недостаточности, лихорадке, кровотечении, он учащается. В случае некоторых заболеваний, травм – замедляется. Частый пульс – 90 и более ударов в минуту, редкий – менее 60 ударов.
Пульс бывает хорошего, среднего, слабого наполнения, нитевидный, едва прощупываемый.
При среднем пульсе удары и промежутки между ударами равны. В случае различных сердечных заболеваний пульс бывает неритмичным (аритмичным). Промежутки между ударами неодинаковы.
Пульс подсчитывается утром и вечером, во время измерения температуры. В случае тяжелых заболеваний и травм – чаще.
Измерение артериального кровяного давления
Кровяное давление показывает, с какой силой кровь давит на среднюю стенку артерии. Оно зависит от силы сердечных сокращений, эластичности кровеносных сосудов, самым высоким давление бывает в аорте, снижаясь к периферическим артериям.
Различают систолическое (максимальное) и диастолическое (минимальное) кровяное давление. Оно зависит от возраста, физических нагрузок, психического напряжения, заболевания, травмы.
Нормальным считается кровяное давление 120/80-140/90 мм ртутного столба. Оно повышается в случае гипертонической болезни, атеросклероза, заболеваниях почек и некоторых других. Кровяное давление бывает низким (110/60 мм ртутного столба и ниже) в случае гипотонии, оно снижается в случае некоторых инфекционных и других заболеваний, при кровотечениях, но время коллапса, шока и в других случаях. При снижении систолического давления до 60 мм ртутного столба возникает угроза для жизни.
Кровяное давление измеряют с помощью сфигмоманометра (аппарата Рива-Роччи) или тонометра. Для измерения давления необходим стетофонендоскоп.
На плечо лежащего или сидящего больного на 2-3 см выше локтевого сгиба накладывают манжетку. Ее следует накладывать не туго, а таким образом, чтобы между нею и кожей проходил палец. Резиновые трубки аппарата должны находиться на внутренней поверхности локтевого сгиба или сбоку от него. В манжетку баллоном накачивают воздух. Фонендоскоп прикладывают к локтевой ямке. Открывая вентиль, воздух постепенно выпускают. Первые тоны указывают максимальное, а исчезновение тонов – минимальное давление. Кровяное давление, не снимая манжетки, следует измерять 2-3 раза подряд, с перерывом в 2-3 минуты.
Дыхание
При сокращении межреберных мышц и диафрагмы грудная клетка увеличивается, легкие и легочные альвеолы расширяются. В легкие вдыхается воздух. При расслаблении дыхательных мышц легкие опадают, давление в альвеолах становится выше атмосферного, и воздух выдыхается. Движения при вдохе и выдохе являются ритмичными. Различают грудной, брюшной и смешанный типы дыхания.
Частота дыхания взрослого человека – 16-20 раз в минуту. Частота дыхания зависит от возраста, температуры тела и окружающей среды, количества кислорода в помещении, физической нагрузки, психического напряжения, заболевания, травмы, оно может быть учащенным и замедленным.
Считать в течение 1 минуты, желательно больного об этом не предупреждать.
В случаях тяжелых заболеваний, травм частоту дыхания подсчитывают часто, по мере необходимости, у легко больных – утром и вечером.
Глубина дыхания зависит от разных факторов, в среднем вдыхается и выдыхается 500 мл воздуха, при более глубоком дыхании – 1 500 мл. Наибольшее количество выдыхаемого воздуха после глубокого вдоха – от 3 000 до 5 000 мл, в среднем 3 500 мл. Это называется жизненной емкостью легких, которая измеряется с помощью спирометра.
Предлагается к прочтению: Средства и способы эвакуации больных и пострадавших
В случае многих болезней, травм вследствие нарушения дыхания снижается его частота, ритм, глубина, начинается одышка. При остановке дыхания вследствие недостатка кислорода или при нарушении деятельности дыхательного центра возникает асфиксия. В таких случаях недостаточно одного ухода, требуется неотложная помощь.
Промывание желудка
Промывание желудка проводится в случаях острых отравленийПомощь при острых отравлениях, пищевых токсикоинфекций.
Простейший способ промывания желудка состоит в том, когда сам больной выпивает 1-2 литра теплой воды (или слабого раствора калия перманганата) и затем искусственно вызывает рвоту.
Промывание желудка можно провести и с помощью зонда. Зонд представляет собой резиновую трубку диаметром 1 см и длиной 70 см с тупым закругленным концом, имеющим 2-3 отверстия по бокам. На уровне 40-45 см на зонде имеется отметка, до которой зонд следует вводить в желудок. В другой конец зонда вставляют воронку емкостью 0,5-1 литр, через которую вливают воду.
Больного усаживают, его голову слегка наклоняют вперед. Смочив конец зонда, его кладут на корень языка и просят больного делать глотательные движения. Зонд вводится до отметки. При вливании воды (комнатной температуры) воронку держат на уровне желудка. Затем воронку поднимают выше. Доливая воду, не следует ждать, пока вся жидкость выйдет из воронки в желудок, так как в том случае в желудок может попасть воздух. Влив 1-1,5 литра воды, воронку опускают и содержимое желудка выливают в ведро.
Промывание проводится до тех пор, выходящая из желудка вода не станет чистой. Обычно для этого нужно 5-10 литров воды.
Инъекции
Введение лекарственных средств в кожу, под кожу, в мышцы, в вену или другие места называется инъекциями. Введенные лекарства начинают действовать быстрее, что важно при оказании неотложной, срочной медицинской помощи.
На судах следует использовать только одноразовые шприцы. Они бывают емкостью 1-2-5-10-20 мл.
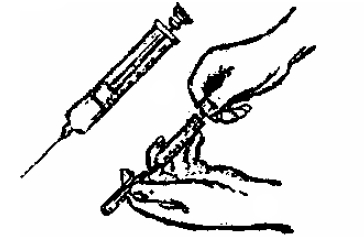
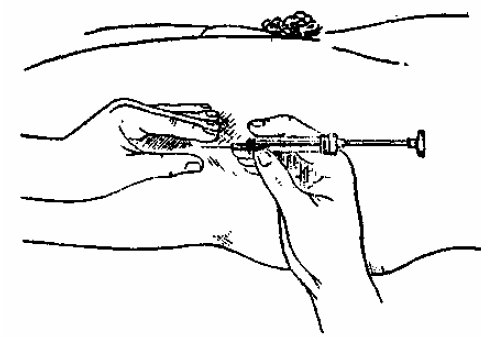
Из стерильной упаковки извлечь шприц с иглой. Иглу присоединить к шприцу, не касаясь места соединения. Взять ампулу с лекарством, проверить состояние лекарства и ампулы, прочитать надписи на ампуле: название лекарства, дозу, срок хранения. Шейку ампулы надрезать, протереть спиртом, верхушку ампулы отломить. Иглу ввести в ампулу, не касаясь ее края. Левой рукой придерживать цилиндр шприца и ампулу, а правой, двигая поршень, набрать в шприц лекарство (рис. 1).
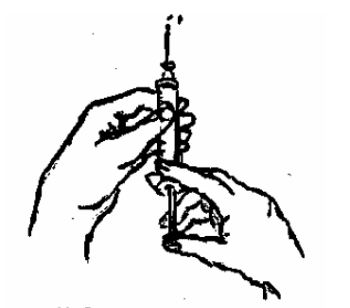
Из цилиндра шприца удалить воздух (на конце иглы должна показаться капелька лекарства) (рис. 2). Сделать инъекцию.
При наборе лекарства из бутылочки (флакончика) (рис. 3) с помощью ножниц снять металлический колпачок, спиртом продезинфицировать пробку. В шприц набрать требуемое количество разбавителя. Иглу, проткнув резиновую пробку, ввести во флакон на 1-2 см, влить жидкость, раствор взболтать. Флакон поднять дном вверх и набрать необходимо количество раствора. Вытащив иглу, не отделять ее от шприца, удалить воздух и сделать инъекцию.
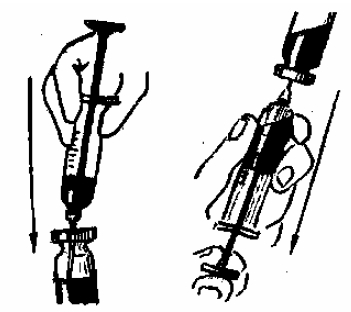
Нельзя использовать один шприц для введения разных лекарств, не смешивать в шприце несколько видов лекарств, если это не указано в литературе.
Подкожная инъекция делается следующим образом: двумя пальцами левой руки сжимается место укола, а шприцем в правой руке лекарство вводится под кожу. Инъекция делается под углом 30 градусов С. После введения лекарства игла вынимается, заранее приложив к месту укола вату, смоченную в спирте. Перед инъекцией кожу также следует продезинфицировать 70 градусным спиртом. Подкожные инъекции вводятся в области середины наружной поверхности плеча или бедра (рис. 4).
Внутримышечная инъекция. Лекарства вводятся в верхний наружный квадрат ягодицы (рис. 5).
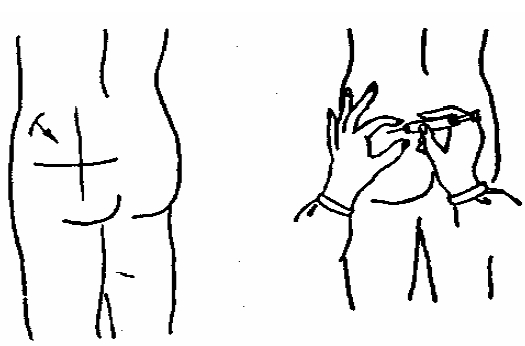
Здесь нет крупных кровеносных сосудов и нервов. Лекарства можно вводить и в область средней трети передней или наружной поверхности бедра. Для инъекций используют интрамускульные иглы (длиной 6 см). Кожу в месте укола дезинфицируют 70 градусным спиртом. Левой рукой кожу и подкожный слой держат таким образом, чтобы кожа была натянута. Иглу вводят резким движением перпендикулярно к поверхности тела, оставляя снаружи нижнюю треть иглы. После введения лекарства иглу осторожно выводят, кожу в месте укола протирают спиртом, массируют.
При выполнении повторных инъекций менять места уколов, попеременно менять стороны тела.
Внутривенные инфузии (вливания)
Это введение в вену растворов капельным методом.
В условиях судна они применяются только в исключительных случаях, когда жизни больного угрожает опасность, перед этим следует проконсультироваться по радио с врачом. Инфузию может провести только обученное лицо. Не соблюдая строгих правил проведения инфузий возможно возникновение воздушной эмболии. Для проведения инфузий необходимо иметь: одноразовую систему для капельного вливания, растворы (физиологический, раствор Рингера, 5 % глюкозы и др.), резиновую трубку для зажатия вены, лейкопластырь, ватные тампоны, спирт.
Пробку флакона протереть ватным тампоном, смоченным в спирте. Толстой иглой системы для вливаний проткнуть пробку флакона. Флакон поднять и перевернуть вверх дном. Затем открыть пробку воздушного фильтра и регулятор (зажим), чтобы жидкость заполнила всю трубку системы до тех пор, пока из инъекционной иглы не покажется жидкость. Конец системы со стороны иглы поднять вверх. В это время капельница должна до середины наполниться. Затем закрутить регулятор (зажим) до половины, опустив конец системы с иглой вниз, выпустить пузырьки воздуха, чтобы в системе осталась только жидкость и из иглы текла ровная струйка. Затем полностью зажать регулятор.
Венепункцию выполняют лежащему больному в области локтевого сгиба, руку при этом максимально разогнув. Рука бинтом фиксируется к шине. На плечо накладывается резиновый жгут для зажатия вен. Место пункции дезинфицируется 70 градусным спиртом. Держа иглу правой рукой, ввести ее в вену. Иглу фиксируют к коже полосками лейкопластыря. При попадании в вену ослабить резиновый жгут и открыть регулятор системы, с помощью которого следует регулировать скорость вливания (40-60 капель в минуту).
В период вливания следить за состоянием больного, за тем, не образуется ли припухлость на месте укола или подкожный кровоподтек. В подобных случаях вливание продолжить, введя инъекционную иглу в другое место. Процедура завершается, когда из флакона вытекает весь раствор. Закрыть регулятор и из вены извлечь иглу, место укола зажать ватой, смоченной в спирте.
При смене флакона закрыть регулятор, толстую иглу (перфоратор) вытащить из пустого флакона. Протерев пробку нового полного флакона спиртом, воткнуть перфоратор, открыть регулятор и продолжить вливание.
Компрессы, грелка, пузыри со льдом
Согревающий компресс (примочка) расширяет кровеносные сосуды кожи и более глубоких тканей, улучшает кровообращение.
Уменьшаются боли, быстрее проходит воспаление.
Не применять компресс в случае заболеваний “острого живота”, болей в животе неясного происхождения, при кровотечениях, в течение первых дней после ранения. Не накладывать на пораженную кожу.
При подготовке компресса несколько слоев мягкой материи или марли смочить в воде температурой 10-14 градусов или теплее, отжать, приложить к коже. Поверх кладут целлофан, клеенку или другой водонепроницаемый материал на 2-3 см больше марли. Затем кладут толстый слой ваты на 2-3 см больше предыдущего слоя или полотенце. Примочку плотно фиксируют бинтом.
Держать в течение 8-12 часов. После снятия компресса кожу обмыть, высушить. Через 2 часа процедуру повторить, используя новую материю или марлю.
Применяют компрессы и с разбавленным спиртом, водкой. Их держат в течение 1-2 часов, через несколько часов процедуру можно повторить.
Действие термофора (грелки) подобно действию компресса. Грелку на 3/4 наполняют водой 40-70 градусов С, путем сжатия удаляют воздух, закручивают пробку. Обернув в полотенце, прикладывают к коже. Необходимо убедиться, что грелка не пропускает воду и не обжигает кожу. По мере ее остывания полотенце снимают. Используют и электрические грелки.
Читайте также: Основные требования к уходу за инфекционным больным
Холодный компресс прикладывается к поврежденному месту в случае ушибов, кровотечений. От воздействия холода сужаются кровеносные сосуды, уменьшаются кровотечения, боли. В случае травм к месту поражения холод прикладывается в течение 1-2 суток.
Несколько слоев марли или материи смачивают в холодной воде и на 2-3 минуты до согревания прикладывают к поврежденному месту. Затем примочку меняют на новую. Процедуру продолжать в течение нескольких часов.
Пузырь со льдом прикладывают в указанных ранее случаях и в случаях высокой температуры у больного. Пузырь наполняют измельченным льдом и солью, чтобы лед медленнее таял. Пузырь можно наполнить и холодной водой. Удалив воздух, его закрутить и поместить в морозильную камеру.
Целесообразно иметь два пузыря, попеременно их подготавливая. Чтобы избежать чрезмерного охлаждения кожи под пузырь кладут сложенное полотенце или ткань. Держат в течение 15-30 минут. После перерыва процедуру повторяют.
Медицинские банки
Банки ставят в целях улучшения кровообращения кожи и более глубоких тканей. Во время процедуры вследствие обильного притока крови быстрее проходит воспаление тканей, органов, уменьшаются боли. Уменьшается одышка.
Банки ставятся на здоровую кожу в случае заболеваний бронхитом, воспалением легких, воспалением нервов, мышц. Их ставят на область спины, груди, поясницы по обе стороны позвоночника.
Банки не ставят на область сердца, позвоночника, лопаток, беспокойным больным.
Подготовить 8-12 сухих, чистых, не треснутых банок. Больного уложить на живот без подушки. Кожу смазать тонким слоем вазелина. На поднос возле больного составить банки. На пинцет, зажим, проволоку или палочку туго намотать вату, смочить в спирте, отжать. Вату зажечь. Левой рукой взять банку отверстием вниз, в полость банки на 1-2 секунды ввести горящую вату, не нагревая ее краев. Извлечь вату и сразу же прижать банку к коже. Больного тепло укрыть. Банки держать в течение 10-20 минут.
Их снимают, прижав кожу пальцем одной руки возле края банки, а другой рукой направляя банку в бок. Кожу протереть ватой, смоченной в спирте. Больной после процедуры должен полежать в течение получаса.
Банки можно ставить через день. Во время этой процедуры следить за тем, чтобы не обжечь кожу. Если банки держать дольше, могут образоваться волдыри. Их лечить как ожогиОказание первой помощи при электротравмах, ожогах и утоплении.
Клизмы
Клизма – это введение воды в нижнюю часть кишечника при задержке стула, для очищения кишечника. Различают очистительные, сифонные, питательные, лекарственные, гипертонические, капельные клизмы.
Клизмы не ставят страдающим воспалением прямой кишки, в случае аппендицита, других острых заболеваний живота, перитонита, желудочных и кишечных кровотечений, при воспалении геморроидальных узлов.
Следует иметь специальную кружку Эсмарха с резиновой трубкой и наконечником (наконечник бывает с краном и без крана), емкость с водой, ведро для сливаемой жидкости, клеенку на кушетку или кровать, фартук из клеенки или подобного материала, резиновые перчатки для ставящего клизму.
Очистительная клизма. Для нее требуется от 750 до 2 л воды 37-39 градусов С. Добавить 1-2 столовые ложки соли и 1 ложку стружек хозяйственного мыла.
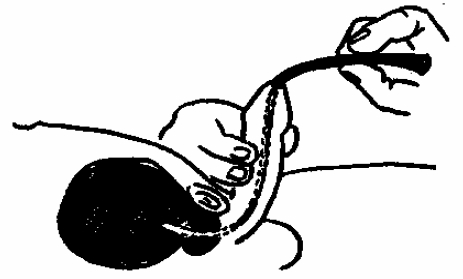
Больного уложить на левый бок с подтянутыми к животу ногами. Под тазовую область постелить клеенку. Тяжело ставить клизму при положении больного на спине. В кружку Эсмарха налить 1-1,5 литра воды, ее поднять, опустить наконечник и удалить из трубки воздух. Закрыть кран наконечника или зажать резиновую трубку с помощью зажима. Наконечник смазать вазелином. Левой рукой раздвинуть ягодицы, а правой рукой осторожно вращательными движениями наконечник ввести в прямую кишку. Сначала на 4 см по направлению к пупку, затем параллельно позвоночнику еще на 6-8 см (рис. 6).

Кружку, придерживая наконечник, поднять на высоту 1 метра, открутить кран или снять с трубки зажим и ввести воду в кишечник. Если вода трудно проходит, немного изменить направление наконечника. Если больной начинает ощущать сильную боль, кружку опустить ниже или временно прекратить поступление воды. После окончания клизмы, наконечник осторожно вынимают. Больного укладывают на спину, просят задержать воду в течение 10 минут, затем опорожнить кишечник.
Если клизма не дает результатов, ее повторяют в течение 2-3 часов.
Катетеризация мочевого пузыря
Катетеризацию применяют для выведения мочи из мочевого пузыря, когда больной не способен на самостоятельное мочевыделение или в случае острой ее задержки.
Нельзя катетеризировать мочевой пузырь в случае повреждения или воспаления мочевого пузыря и мочеточников.
Слизистая мочевого пузыря подвержена инфекциям. При катетеризации необходимо строго соблюдать правила асептики и антисептики.
Используют мягкие резиновые катетеры. Катетер и пинцет кипятят в течение 20 минут в стерилизаторе или другой чистой посуде. Затем, слив воду, катетеру дают остыть. За 20-30 минут до процедуры внутримышечно вводят 1 мл 0,1 % атропина или 2 мл 2 % но-шпы, 2 мл 2 % папаверина. При уменьшении спазма катетер легко вводится в мочевой пузырь.
Больного уложить на спину с разведенными и согнутыми в коленных и бедренных суставах ногами, между ног поставить посуду для сбора мочи.
Левой рукой держат половой член. Половой член и его головку протереть ватой, смоченной в фурацилине. Катетер смазать антибиотической мазью. Выполняющему процедуру правой рукой взять стерильным пинцетом верхний конец катетера и ввести его в мочеиспускательный канал (рис. 7). Катетер осторожно вводят вглубь, не касаясь его руками. Конец катетера придерживает помощник.
Длина мочеиспускательного канала 20-25 см. Он имеет два физиологических сужения, затрудняющих введение катетера. Его введение затруднено и в случае увеличения простаты. Больного просят глубже дышать и через некоторое время процедуру продолжают. При введении катетера в мочевой пузырь, из него выделяется моча. Если нет стерильного вазелина, берут вазелин или растительное масло, наливают в чистую бутылочку, закупоривают и на 30-40 минут помещают в посуду с кипящей водой таким образом, чтобы шейка бутылочки оставалась на поверхности.
Пункция мочевого пузыря
Если больной не может помочиться, и его невозможно катетеризировать, необходимо выполнить пункцию мочевого пузыря.
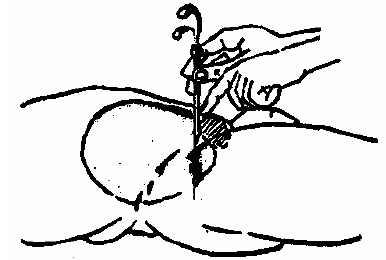
Больного уложить, под ягодицы подложить подушечку. Сбрить волосы в области лобка. Кожу продезинфицировать 70 градусным спиртом и 5 % спиртовым раствором йода. Пункцию выполняют пункционной иглой, на 1-3 см выше лобковой кости по средней линии живота.
Вводить в вертикальном направлении вглубь на 5 см, пока рука не почувствует проникновение иглы в мочевой пузырь, и из иглы не покажется моча (рис. 8).
После выделения мочи иглу извлекают, место прокола смазывают раствором йода, накладывают стерильную салфетку.
